麻酔科
安全な麻酔管理をまず第一に考え、術後の痛み軽減や麻酔による副作用を少なくするよう心がけています。
- 施設認定:日本麻酔科学会認定病院
患者さんへ
麻酔法の選択に当たっては手術内容、全身状態、麻酔法そのものが有する合併症や危険性などを考え総合的に判断しております。当科では原則として手術予定日の前日までに術前検査や病歴のチェック等、麻酔を行うのに必要な情報を確認し、患者さんに予定した麻酔の説明に伺っております。ご心配な点やご質問などがございましたら、その際に遠慮なくお申し出下さい。
術前麻酔科診察外来について
2015年4月より、手術を受ける患者さんのための麻酔科診察を行う外来を設置しました。
入院前に手術時の麻酔の方法とリスクについて説明させていただけるようになりました。手術以外に大きな合併症をお持ちの患者さんや、ご高齢で麻酔が心配な患者さんなど手術が決まった早い時期から対応させていただきます。
麻酔って?
手術に際しての痛みを感じないようにする手段が麻酔です。麻酔にはいくつかの方法がありますが、おおまかに言えば、全身麻酔と局所麻酔です。全身麻酔は脳に作用して意識を消失させ、痛みも感じなくする方法です。局所麻酔法としては脊髄くも膜下麻酔、硬膜外麻酔や末梢神経ブロック方があります。そのうち、脊髄に作用して痛みが大脳に伝わらないように遮断する方法が脊髄くも膜下麻酔や硬膜外麻酔という方法です。脊椎を出てから体表面に向かうまでの神経に作用して痛みが脊髄に伝わらないように遮断する方法が末梢神経ブロック法です。これらの麻酔方法を単独あるいは組み合わせて診療を行っておりますが、その選択は手術の内容や患者さんの全身状態によって必然的に決まるものもあれば、ご要望を加味し相談の上で決定する場合もあります。麻酔方法の概要を以下に記載いたします。
全身麻酔
麻酔ガスの吸入や点滴から麻酔薬を投与して麻酔を維持する方法です。通常、麻酔の開始は麻酔導入薬を点滴から静脈注射して行います。その後、麻酔ガスの吸入や静脈からの薬剤の注入で麻酔を維持し、手術終了に合わせて中止することで覚醒させることが出来ます。従ってどのような時間の手術にも対応ができ、仮に手術時間が延びたからといって途中で切れてしまうこともありません。また、麻酔状態になると呼吸を補助する手段が必須となりますが、これには気管チューブ、声門上器具、フェイスマスクによる3つの方法があります。
気管チューブ
気管挿管という手技によって気管チューブを気管に留置し呼吸管理を行います。体に及ぼす侵襲は他の2つの方法に比較して大きくなりますが、どのような手術にも対応でき非常に安定した換気が可能となります。最も標準的な方法です。
声門上器具
先端に小型のマスクが装着されたチューブを喉の奥に留置して換気を行う方法です。侵襲は比較的少なく、ある程度の長時間手術にも使用できますが、上腹部の開腹手術、開胸手術、緊急手術などでは使用しておりません。上肢、下肢、体の表面の手術などが主な適応となります。
フェイスマスク
鼻と口を覆うマスクを手で保持して換気を行う方法です。最も侵襲が少ない換気法ですが、短時間のごく限られた手術で行われます。
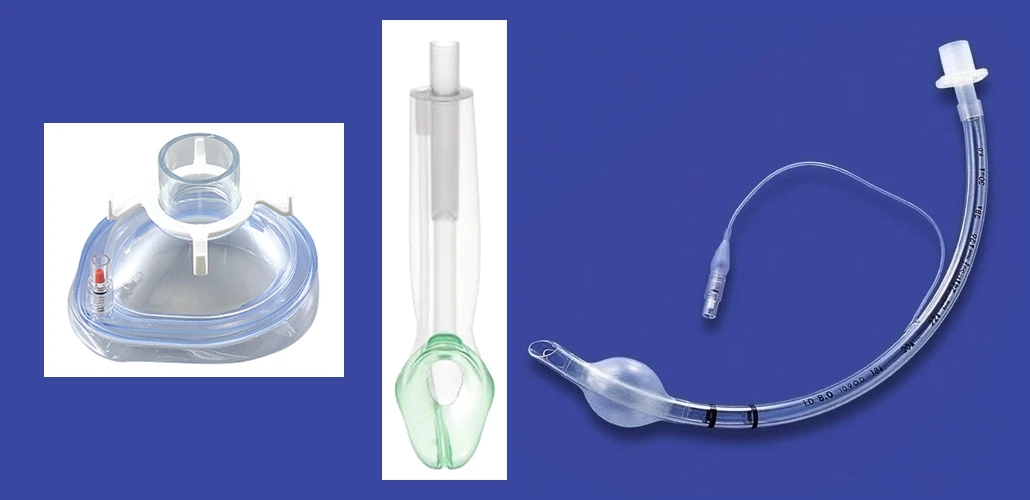 (左からフェイスマスク、声門上器具、気管チューブ)
(左からフェイスマスク、声門上器具、気管チューブ)脊椎くも膜下麻酔/硬膜外麻酔
いずれも脊髄に麻酔薬を作用させて痛みの情報をそこで遮断する方法ですが、まず薬剤を投与する部位に違いがあります。脊髄は硬膜という膜でできた脊髄液を満たした袋の中に入っています。脊髄くも膜下麻酔が脊髄液に薬剤を直接注入して作用させるのに対し、硬膜外麻酔は硬膜の外側に細いカテ-テルを留置し,そこから薬剤を注入して内部に浸透させて作用を発揮させます。硬膜外麻酔はカテ-テルから繰り返し薬剤を注入できるため、長時間手術にも対応できるだけでなく、手術後にも効果的な痛み止めとして利用できます(次項を参照)。しかしながら、脊髄くも膜下麻酔に比較して広い範囲に効かせることが難しかったり、確実な効果を得るのに時間がかかるために単独で行うことはほとんどなく、主に全身麻酔あるいは脊髄くも膜下麻酔と併用して行われます。なお、当院では産婦人科と共同で無痛分娩を行ってますが、そのとき用いる麻酔法は硬膜外麻酔です。
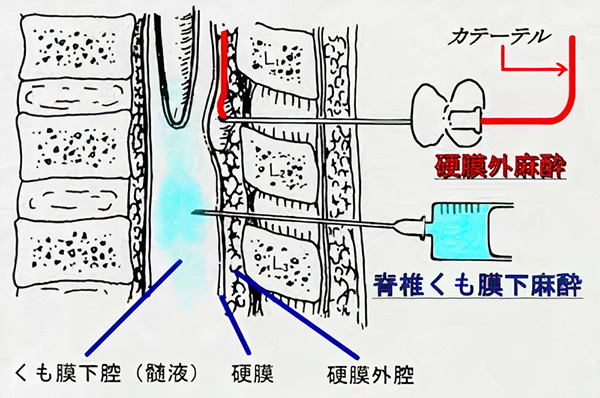 脊椎くも膜下麻酔/硬膜外麻酔
脊椎くも膜下麻酔/硬膜外麻酔末梢神経ブロック

術後鎮痛
術後の一般的な痛み止めの方法には点滴からの静脈注射や筋肉注射、座薬による方法などがあり、比較的小規模の手術ではこれらの方法で充分な鎮痛を行うことが出来ます。しかし、開腹手術などの比較的侵襲の大きな手術では効果が不充分で、痛みのために呼吸が浅くなったり血圧が上昇するなどの悪影響が出やすくなります。現在のところ、術後の痛みを完全に除去する方法はないのですが、少しでも効率よく痛みを緩和するために当院ではPCA(Patient Control Analgesia:自己調節鎮痛法)という手法を積極的に取り入れております。
PCAについて
術後の痛みを患者さん自身で調節して頂く方法として考えられたものです。当院で採用している装置は、薬剤を入れるバルーン(風船)に持続注入を行うためのラインと痛みが強い時に追加を行うためのスイッチ(PCAボタン)がついたラインで構成されています。薬剤は上述の硬膜外カテーテルまたは点滴ラインから投与しますが、それぞれ硬膜外PCA、IV-PCAと呼んでいます。本来、この装置は患者さんが痛みを強く感じた時に、ご自分で追加用のスイッチ(PCAボタン)を押し鎮痛剤を注入していただくものですが、その後の呼吸や血圧変動のチェックが必要なため、当院では必要な折には看護側が速度調整等をさせて頂いております。
 硬膜外PCA
硬膜外PCA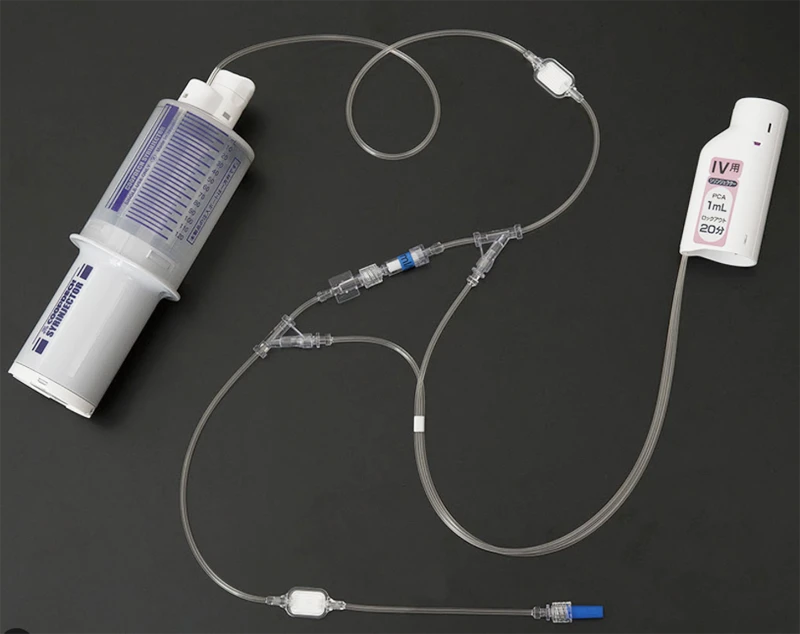 IV-PCA
IV-PCA
PCAによる方法は有効な除痛手段ではありますが、すべての患者さんに使用しているわけではありません。必要のない患者さんに対する鎮痛薬の過剰投与は、呼吸や血圧に危険を及ぼすことすらあるため、痛みの程度や全身状態を見極めた上で使用しております。
麻酔の危険性について
どのような麻酔方法を行うにしても、手術時の痛みを取る作用以外に体に良いことは何もないと言っても過言ではありません。麻酔は手術を行うのに不可欠ですが、薬剤の副作用や麻酔自体の危険性を考えれば"必要悪"と言わざるを得ないのです。 麻酔に関わる危険性には次のふたつに大別できると思います。
- 使用する薬剤自体による作用
- 手技や麻酔管理に係わる問題
現在使用されている薬剤はすべて一定の安全性が確保されておりますが、程度の違いはあっても血圧、脈拍、呼吸等に対して何らかの影響を及ぼすため麻酔科医はその作用を熟知している必要があります。麻酔に係わるテクニックも安全な麻酔のための大切な要素ですが、当院のスタッフは麻酔研修施設で必要なトレーニングを積んだ医師で構成されております。また、ケアレスミスをなくし異常をいち早く察知するために、種々のモニターを活用することも重要であり、日本麻酔科学会は安全な麻酔を行うためのモニター指針を出しております。以下がその抜粋ですが、当院でもこれら必要とされるモニターは全て常備し、指針に準処した麻酔業務を行っております。
麻酔中のモニター指針
- 現場に麻酔を担当する医師が居て、絶え間なく看視すること。
- 酸素化のチェックについて
皮膚、粘膜、血液の色などを看視すること。
パルスオキシメーターを装着すること。 - 換気のチェックについて
胸郭や呼吸バッグの動き及び呼吸音を監視すること。
全身麻酔ではカプノメータ(呼気中の二酸化炭素の濃度をチェックするモニター)を装着すること。
換気量モニターを適宜使用することが望ましい。 - 循環のチェックについて
心音、動脈の触診、動脈波形または脈波の何れか一つを監視すること。
心電図モニターを用いること。
血圧測定を行うこと。
原則として5分間隔で測定し、必要ならば頻回に測定すること。観血式血圧測定は必要に応じて行う。 - 体温測定を行うこと。
- 必要に応じて筋弛緩モニターを行う


